
脳神経外科
当院脳神経外科は、北毛地域の基幹病院の診療科として、脳血管障害、頭部外傷などの一般的な中枢神経系疾患に幅広く対応する他、2016年の開設当初より脳の機能的疾患の外科治療に注力してきました。2019年4月よりニューロモデュレーションセンターを開設、機能的脳神経外科のほぼ全ての領域をカバーできる施設になりました。また、てんかん専門医を目指す若手医師の研修ができる県内唯一の施設として日本てんかん学会に認定され、専門医の育成を行っています。さらに2021年4月より日本定位・機能神経外科学会技術認定施設、7月からは県のてんかん支援拠点病院に選定され、群馬大学脳神経外科と連携しながら機能的脳神経外科の専門施設として活動しています。
対象となる疾患はパーキンソン病や本態性振戦、ジストニアなどの運動異常症、痙縮、てんかんで、これらの疾患に対し、最新の神経科学に基づく外科的治療を行っています。
神経難病については、外科的治療だけではなく、薬物治療、リハビリテーション、療育、生活支援などの包括的な医療が長期にわたって必要になります。当院では、脳神経内科、リハビリテーション部、臨床検査部、放射線診断部、看護部、ソーシャルワーカー、事務職を含む専任スタッフが協力医療機関や行政と連携しながら包括医療に取り組んでいます。
脳梗塞については積極的に救急患者を受け入れており、t-PAを用いた急性期血栓溶解療法が可能です。
ニューロモジュレーションセンター
神経難病に対する新しい治療法
ニューロモデュレーション(Neuromodulation)とは、脳、脊髄、末梢神経を電気刺激したり、薬剤を髄腔に微量注入することで、神経機能を制御・修正する治療法です。パーキンソン病に代表される運動異常症や神経因性疼痛の治療に用いられていますが、神経科学・医用工学の進歩により、対象となる疾患が広がってきました。従来の薬物治療と併用することで神経難病患者の症状軽減、日常生活能力の向上が期待できます。当院で行っているニューロモデュレーションは下記の3つです。
脳深部電気刺激療法(Deep Brain Stimulation, DBS)
薬物療法で十分な症状改善が得られないパーキンソン病、ジストニア、振戦、神経因性疼痛に対し、定位脳手術装置を用いて脳深部に刺激電極を留置し、胸部皮下に埋め込んだパルスジェネレーターに接続して電気刺激を行うものです(図1)。 病態に応じ、視床、淡蒼球、視床下核に電極を留置しますが、当院は微小電極を用いた術中脳深部電気活動記録による精細な電気生理学的検索を行い、目標点に高精度で電極を留置します(図2)。 また、振戦については視床腹中間核最外側部に極小熱凝固巣を作成し振戦の回路を調整する手術(Superselective thalamotomy in the most lateral part of the VIM)を行います(図3)。
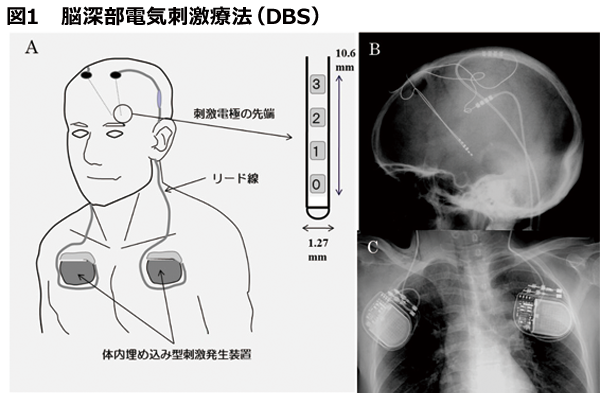
A: DBSの略図。左右の脳深部構造に刺激電極を正確に留置し、胸部に埋め込んだパルスジェネレーターとリード線を皮下に通して結線、目標構造物の電気刺激を行う。
B:DBSを行っている患者の頭部X線写真。本症例では両側の視床下核に電極が留置されている。
C:胸部X線写真。パルスジェネレーターは左右前胸部皮下に埋め込まれ、刺激電極と皮下を通して結線されている。
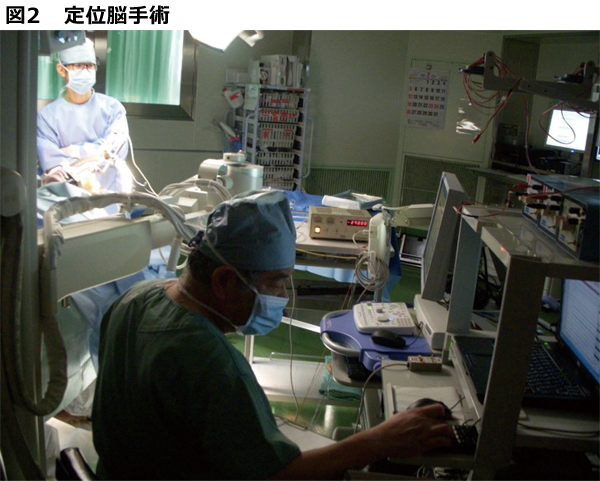
覚醒状態で、微小電極を用いた術中脳深部電気活動記録により、目標点とその周囲構造の詳細な電気生理学的検索を行っている。患者の状態により全身麻酔下での手術も可能である。
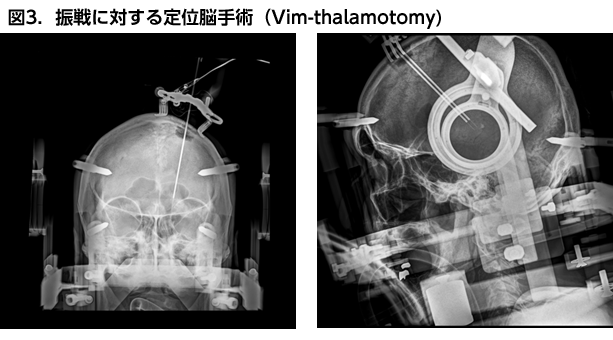
振戦に対する左定位的視床腹中間核手術(Vim-thalamotomy)の術中X線写真。A:正面 B:側面定位脳手術フレームを頭部に装着し、左前頭部より2本の微小電極が視床に刺入されている。
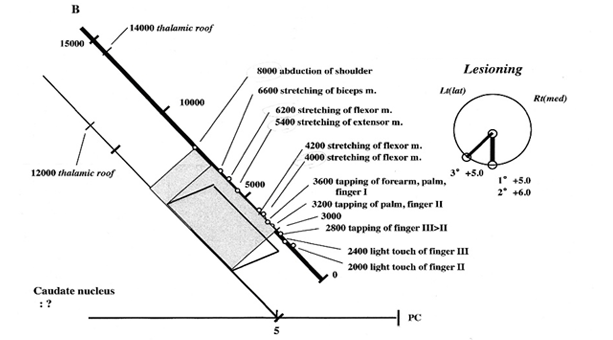
微小電極法による細胞外記録の解析結果のサマリーと予定凝固範囲
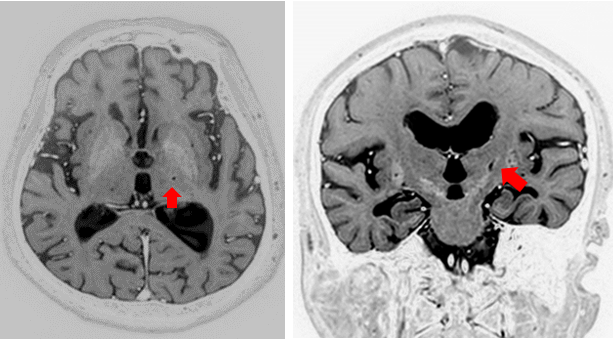
術後MRI:T2反転画像 極小凝固巣が左視床腹外側部に作成されている(矢印)
迷走神経刺激療法 (Vagus Nerve Stimulation, VNS)
開頭手術の適応にならない薬剤抵抗性てんかんや、外科治療の効果が認められなかった症例に対しては、発作緩和の目的で迷走神経刺激療法を行います。(図4) 左側の頸部迷走神経にらせん電極を巻き付け、左前胸部皮下に埋め込んだ刺激波発生装置とつないで刺激を行うもので、発作減少率は約50%ですが、効果は経年的に漸増するといわれています。開頭手術に比べて手術のリスクが低いので、近年急速に普及してきました。最新の刺激装置には、てんかん発作に先行して生じる心拍数の変化を検知して自動的に刺激したり、刺激条件を時間帯によって変化させるなど様々な工夫がなされており、発作抑制効果の向上が期待されています。
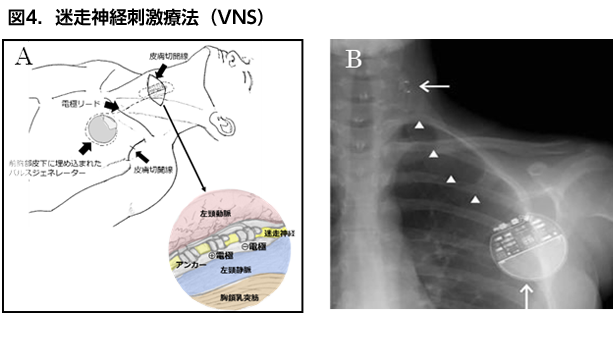
A:迷走神経刺激療法の模式図 実際にはすべてのシステムは皮下に埋め込まれている
B:頸部ー胸部のX線写真 横矢印は左迷走神経に巻きつけられたコイル、三角は皮下を通したリード線、縦矢印は体内埋め込み型刺激波発生装置

C:外来での刺激条件調整 専用のワンドとタブレットを用いて皮下に埋め込まれた刺激装置を調整する
髄腔内バクロフェン療法(Intrathecal Baclofen therapy, ITB)
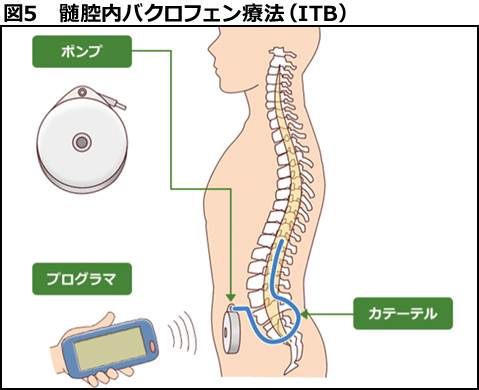
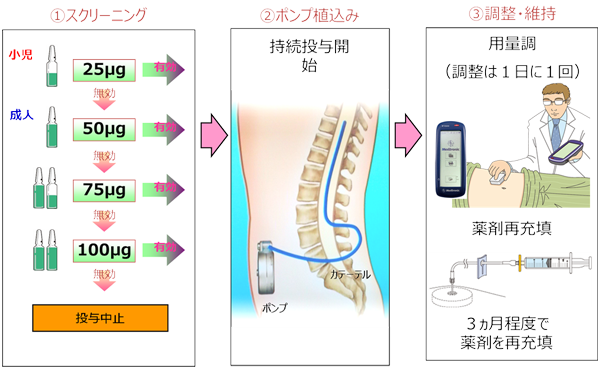
既存の治療法で効果不十分な脳脊髄に由来する重度の痙縮に対し、髄腔内にカテーテルを挿入、ポンプを埋め込み、バクロフェンを持続微量注入する治療法です(図5)。 頭部外傷や脳卒中後の片麻痺、小児脳性麻痺による対麻痺が対象になります。軽症な脳卒中後の痙縮については、ボトックス療法を行っています。
腹部に埋め込んだ持続注入ポンプからバクロフェンを髄腔内に微量注入し、痙性を緩和する。
専門外来
運動異常症については水曜日午後の平戸の外来、迷走神経刺激については木曜日午前の高橋、痙縮については合田の外来をご予約下さい。
医師紹介
| 役職 | 院長 |
|---|---|
| 名前 | 髙橋 章夫 (たかはし あきお) |
| 卒年 | 群馬大学 昭和62年卒 |
| 専門分野 | 脳神経外科 |
| 資格 |
|
| 役職 | 脳神経外科部長 |
|---|---|
| 名前 | 合田 司 (ごうだ つかさ) |
| 卒年 | 獨協医科大学 平成5年卒 |
| 専門分野 | 脳神経外科 |
| 資格 |
|
| 役職 | 脳神経外科医長 |
|---|---|
| 名前 | 宮城島 孝昭 (みやぎしま たかあき) |
| 卒年 | 群馬大学 平成12年卒 |
| 専門分野 | 機能的脳神経外科(てんかん診療、てんかんの外科治療、定位脳手術) |
| 資格 |
|
| 役職 | 脳神経外科医師 |
|---|---|
| 名前 | 大井 雄太 (おおい ゆうた) |
| 卒年 | 自治医科大学 平成28年卒 |
| 専門分野 | 脳卒中診療、血管内治療、脳神経外傷診療、脳腫瘍診療、ニューロリハビリテーション、臨床研究 等 |
| 資格 |
|